登录方式
方式一:
PC端网页:www.rccrc.cn
输入账号密码登录,可将此网址收藏并保存密码方便下次登录
方式二:
手机端网页:www.rccrc.cn
输入账号密码登录,可将此网址添加至手机桌面并保存密码方便下次登录
方式三:
【重症肺言】微信公众号
输入账号密码登录
注:账号具有唯一性,即同一个账号不能在两个地方同时登录。
病例摘要
患者,男性,24岁,快餐调度员,常熬夜。2020年4月26日与朋友饮酒后,当天出现发热,自觉咽喉痛,浑身乏力,肌肉酸痛,体温40℃,寒颤,随后赶至医院发热门诊就诊,查WBC 16.7×109/L,N% 85.4%,CRP 140.3 mg/L,肌酐138 μmol/L;胸部CT:右上肺后段模糊小结节,炎性灶可能。予莫西沙星针0.4 g每日一次静脉滴注,4月29日复查WBC 14.5×109/L,PLT 55×109/L,CRP 206.2 mg/L。治疗期间仍有反复高热,自服退热药,体温36~40℃间波动,少量咳痰,5月3日患者出现皮肤巩膜黄染,尿色加深。5月5日出现胸闷气急、呼吸困难,至本院急诊就诊。
急诊查体
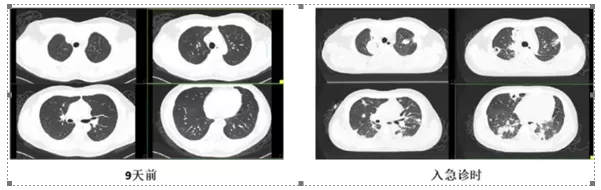
图1 患者胸部CT
| 问题1:考虑患者的初步诊断是什么? |
| 问题2:社区获得性肺炎可能的致病病原体是什么? |
| 问题3:如何解读基因检测结果? |
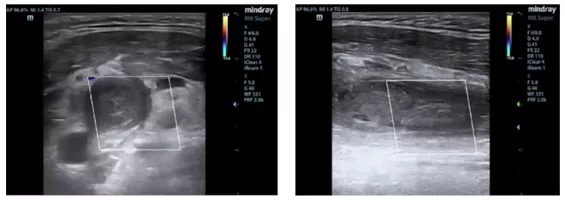
图2 患者颈部B超
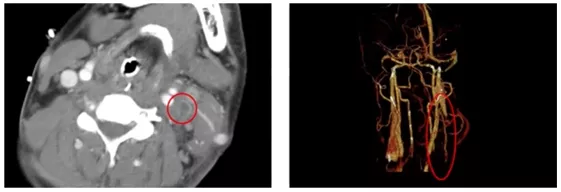
图3 患者颈部CTV
| 问题4:如何诊断Lemierre’s syndrome? |
| 问题5:该患者是如何感染坏死梭杆菌? |
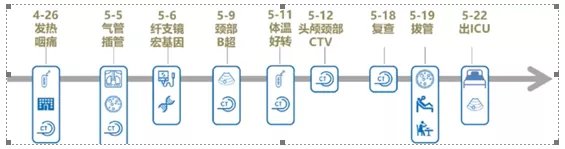
图4 患者治疗过程
| 问题6:长期治疗及出院随访? |
Lemierre’s syndrome抗生素疗程尚未确定,但2周静脉注射抗生素,共4~6周的疗程似乎足够。
需要个体化治疗(外科引流?对于颈静脉血栓是否需要外科干预?存在争议)。
抗凝治疗仍存在争议(抗感染无效,有进展的血栓或逆行海绵窦血栓)。
门诊随访,定期复查颈部B超和胸部CT。
该患者院内及出院后1个月给予低分子肝素抗凝,之后改为利伐沙班,共抗凝半年左右时间。之后停药。后续复查患者情况稳定,血栓无变化。
要点归纳:
|

 后可发表评论
后可发表评论




友情链接
联系我们
 公众号
公众号
 客服微信
客服微信